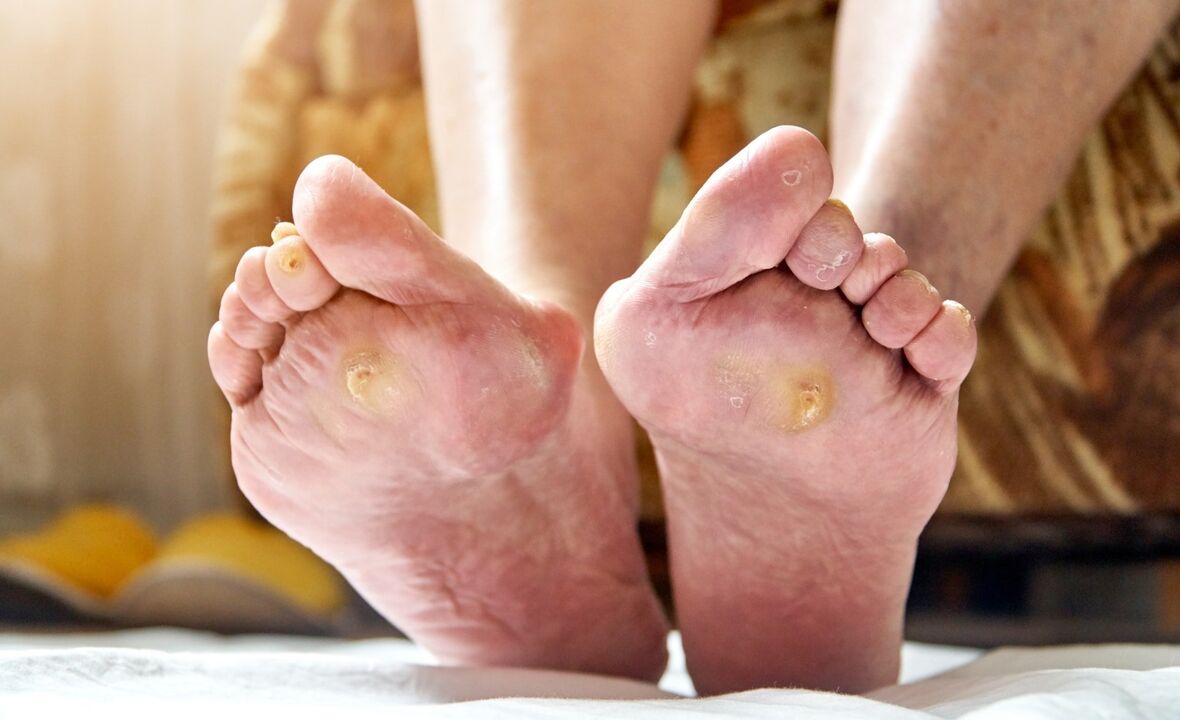
Le pied diabétique (syndrome du pied diabétique, DFS) est une complication du diabète sucré dans laquelle surviennent des lésions purulentes-nécrotiques et non purulentes des pieds. En cas de lésions tissulaires purulentes-nécrotiques profondes, le risque d'amputations élevées des membres inférieurs est de 30 à 70 % et la mortalité due au développement de la gangrène est de 20 à 30 %.
Près de 25 % des diabétiques souffrent du syndrome du pied diabétique.
Qu'est-ce qu'un pied diabétique?
Le diabète sucré (DM) est une maladie chronique grave qui se développe à la suite d'un déficit absolu ou relatif en hormone insuline. Les troubles circulatoires et innervés sont l’une des complications les plus graves du diabète.
Les troubles circulatoires entraînent :
- à la rétinopathie diabétique, qui conduit à la cécité ;
- à la néphropathie diabétique, qui est l'un des principaux facteurs de développement des lésions rénales terminales ;
- la cardiomyopathie diabétique, qui entraîne la mort de 20 à 25 % des patients diabétiques ;
- sur la neuropathie diabétique et l'angiopathie, qui jouent un rôle important dans la pathogenèse du syndrome du pied diabétique (DFS).
Selon la définition de l'OMS, le syndrome du pied diabétique (DFS) est une infection, un ulcère et/ou une destruction des tissus profonds associés à des troubles neurologiques et à une diminution du flux sanguin principal dans les artères des membres inférieurs de gravité variable. Le syndrome comprend également des lésions non suppurées des pieds résultant d'une destruction osseuse - l'arthrose diabétique.
Les processus purulents-nécrotiques des membres inférieurs associés au DFS conduisent à des amputations 20 à 40 fois plus souvent que chez les patients sans diagnostic de diabète sucré. La gangrène se développe dans 7 à 11 % des cas.
Près de 25 % des diabétiques souffrent du syndrome du pied diabétique.
La majorité des patients atteints du syndrome du pied diabétique sont des personnes âgées de plus de 60 ans atteintes d'un certain nombre de maladies chroniques (athérosclérose oblitérante - 61 à 70 %, maladie coronarienne - plus de 67 %, hypertension artérielle - 38, 5 %). Manifestations de lésions organiques (rétinopathie – 37, 5 %, néphropathie – 62, 5 %).
Symptômes du syndrome du pied diabétique
Les signes évidents du pied diabétique dans le diabète sucré peuvent ne pas apparaître avant plusieurs années.
Les symptômes suivants doivent vous alerter :
- boiterie;
- gonflement et gonflement des jambes;
- Sensation de lourdeur dans les jambes en marchant ;
- engourdissement des jambes;
- peau sèche des membres inférieurs;
- des fissures profondes dans le pied – elles s'infectent et mettent beaucoup de temps à guérir ;
- l'apparition de petites éruptions cutanées ou plaies ;
- Sensation de chaleur dans les jambes au toucher ;
- callosités et ampoules fréquentes;
- Changement de couleur des pieds – rougeur, bleuissement, pâleur. La rougeur au niveau de la plaie est particulièrement dangereuse : elle indique une infection.
Les pieds diabétiques sont différents pour chacun. Le plus souvent, le membre est rouge vif avec des callosités et de petites plaies. Parfois, les ongles incarnés jaunissants attirent votre attention. Le pied cesse de transpirer.
À mesure que l'état s'aggrave, le tableau clinique s'aggrave. Des symptômes spécifiques apparaissent. Le pied diabétique neuropathique se caractérise par un pouls artériel stable, un seuil de douleur augmenté et une absence de changement de couleur de la peau. Le pied diabétique ischémique présente une nécrose du pied et des orteils, une peau pâle, une insuffisance artérielle et des extrémités froides. Sous forme mixte, l'arthrose et l'arthrite se développent, mais le patient ne ressent aucun effet désagréable. Des luxations articulaires sont possibles, mais en raison d'une faible sensibilité, le patient ne ressent aucun changement. Un os cassé gratte la peau, entraînant une infection secondaire.
Types de pied diabétique
Il existe différentes formes de la maladie :
- Neuropathique. Le plus souvent diagnostiqué. Associé à une déformation du système nerveux. La sensibilité des membres est tellement réduite que le patient ne ressent pas de contact, de douleur due aux fissures des pieds et aux pas avec des ulcères sur la plante. Ulcères aux bords lisses. Il est chaud au toucher.
- Ischémique. Associé à des modifications de la circulation sanguine dans les extrémités. Les traits caractéristiques comprennent une sensation de froid dans les jambes, une douleur intense dans les jambes lors de la marche, un gonflement des muscles des mollets et des chevilles. Les ulcères sont irréguliers et situés entre les doigts.
- Neuroischémique. Autrement appelé mixte. Il s'agit de la forme la plus dangereuse du pied diabétique, car la circulation sanguine et les fonctions du système nerveux périphérique sont altérées en même temps.
Stades de développement
Le syndrome survient de manière séquentielle et se développe de manière semblable à une avalanche. Avec le nouveau stade, les nouveaux symptômes deviennent plus aigus.
Les phases du flux sont :
- Phase initiale. La forme du pied change, l’os se déforme et des ampoules et callosités se forment.
- Première étape. Des ulcères se forment à la surface de la peau, mais la structure des structures sous-cutanées ne change pas.
- Deuxième étage. Les ulcères s'approfondissent dans la couche cutanée de la peau, des muscles, des tendons et des articulations.
- Troisième partie. L'ulcère s'approfondit dans le tissu osseux. Un abcès et une ostéomyélite surviennent.
- Quatrième étape. Une gangrène limitée se forme sur la partie d'appui du pied. Le membre devient noir à partir du bout des doigts. La zone affectée présente des bords lisses et clairs. Il est possible de sauver le membre grâce à la chirurgie.
- Cinquième étape. La zone de gangrène augmente. Le processus pathologique se déplace vers le bas de la jambe. Une nécrose des tissus se développe. La destruction est irréversible, la seule option est donc l’amputation.
Causes et facteurs de risque du SDS
Les principaux facteurs entraînant des lésions des membres inférieurs dans le diabète sucré sont :
- angiopathie diabétique (dommages aux vaisseaux sanguins);
- neuropathie diabétique périphérique;
- Déformation des pieds avec formation de zones de haute pression (arthrose diabétique) ;
- Infection des tissus endommagés.
Angiopathie diabétique
Les gros vaisseaux (macroangiopathie) et les vaisseaux du système de microcirculation (microangiopathie) sont touchés. L'hypoxie tissulaire crée des conditions propices à la formation de nécrose et de gangrène.
Les facteurs de risque de développement de micro et macroangiopathies sont l'hyperglycémie, la résistance à l'insuline et l'hyperinsulinémie, l'hyper et la dyslipidémie, l'hypertension artérielle, l'augmentation de la coagulation sanguine et de l'agrégation plaquettaire, la réduction de la fibrinolyse et l'altération de la fonction endothéliale vasculaire.
Neuropathie diabétique
La neuropathie diabétique est une lésion des systèmes nerveux central et périphérique due au diabète sucré, affectant les fibres sensorielles et motrices.
La sensibilité sensorielle réduite dans la neuropathie ne permet pas d'évaluer correctement le danger d'un facteur dommageable : chaussures serrées, corps étranger, température élevée, etc. Un traumatisme constant dans le contexte d'une capacité de guérison réduite et d'une microcirculation altérée contribue à la formation d'ulcères trophiques.
La neuropathie motrice entraîne une atrophie progressive des muscles des membres inférieurs, une déformation du pied et des modifications de ses points d'appui. Des hématomes se forment au niveau de nouvelles bases, entraînant la formation d'un ulcère et son infection.
Arthrose diabétique
L'arthrose diabétique (DOAP, pied de Charcot) est l'une des complications tardives du diabète sucré. Il s’agit de la destruction progressive d’une ou plusieurs articulations de la cheville due à une neuropathie. Le DOAP entraîne une destruction anatomique de l'appareil osseux-ligamentaire du pied, des déformations du pied et le développement de défauts ulcéreux.
De plus, les facteurs prédisposants comprennent :
- mycose. Les maladies fongiques accélèrent la propagation des ulcères dans les couches plus profondes de la peau.
- Ongles incarnés. Si la pédicure n’est pas effectuée correctement, le bord tranchant de l’ongle pénètre dans la peau et infecte les tissus.
Les facteurs de risque chez les diabétiques sont augmentés en cas de maladies concomitantes ou des maladies suivantes :
- Maladies vasculaires – varices, thrombose ;
- le pied est déformé – pieds plats ou hallux valgus ;
- abus d'alcool ou de nicotine;
- Porter des chaussures serrées avec des formes inconfortables. Pour cette raison, l’état du pied diabétique s’aggrave souvent. Des callosités ou des cloques d’eau se forment. Si vous l'arrachez, une blessure restera. Le port de chaussures augmente le risque d'infection et de suppuration.
Les endocrinologues distinguent trois groupes de patients. Le premier groupe comprend les diabétiques dont la pulsation artérielle du pied ne change pas et dont la sensibilité demeure. Le deuxième groupe comprend les patients présentant des déformations du pied, un manque de pouls sur la partie d'appui du pied et une sensibilité réduite. Le troisième groupe comprend les patients ayant des antécédents d'amputations.
La probabilité de développer le syndrome est plus élevée chez les diabétiques atteints de maladie coronarienne, d'athérosclérose vasculaire, d'hyperlipidémie et de polyneuropathie périphérique.
Les dangers du pied diabétique
Le pied diabétique dans le diabète est dangereux car il se développe de manière latente au premier stade. Le patient ne ressent aucun changement, il n'y a aucun symptôme externe, il n'y a aucune douleur. Ceci s'explique par la mort des terminaisons nerveuses de la cheville. Progressivement, la maladie s'aggrave et, à des stades ultérieurs, lorsque le traitement médicamenteux reste inefficace, les symptômes s'accentuent. Si le patient tarde à consulter le médecin, il existe un risque de gangrène. Pour cette raison, une intervention chirurgicale est réalisée, y compris l'amputation du membre.
Le pied diabétique neuropathique est le plus dangereux. Si des complications surviennent, la cellulite se développe rapidement.
diagnostic
La première chose à faire si vous souffrez de pied diabétique est de prendre rendez-vous avec votre médecin. Un endocrinologue et un neurologue diagnostiquent la maladie et prescrivent un traitement conservateur. Un podologue vous aidera à améliorer l’apparence de vos jambes.
Lors du rendez-vous, le spécialiste effectue un test de sensibilité et une palpation, mesure l'oxyhémoglobine dans le sang, enregistre la présence de plaies et de fissures sur les pieds et écoute le flux sanguin dans les artères du pied pour détecter les bruits pathologiques.
Un examen complet est nécessaire pour poser un diagnostic :
- Radiographie pour évaluer l’état des os ;
- Test sanguin pour déterminer l'inflammation et les niveaux de glucose
- Dopplerographie et échographie pour étudier l'état des artères et des veines et déterminer l'emplacement du blocage des vaisseaux sanguins ;
- Angiographie de contraste aux rayons X pour l'évaluation générale de l'état du flux sanguin dans les membres inférieurs.
Traitement du syndrome du pied diabétique
À domicile, le traitement comprend une antibiothérapie, un soulagement de la douleur, une normalisation de la glycémie et une thérapie locale. Si le patient sollicite une aide médicale au troisième stade ou plus tard, un traitement chirurgical est prescrit.
Méthodes de traitement conservateur de la gangrène du pied diabétique :
- thérapie locale – les ulcères sont traités avec des antiseptiques ou des lingettes bactéricides plusieurs fois par jour ;
- prendre des antibiotiques pour lutter contre les infections ;
- prendre des médicaments pour une circulation sanguine normale;
- analgésiques pour soulager la douleur;
- Prendre des diurétiques, des antagonistes du calcium et des inhibiteurs de l'ECA pour normaliser la tension artérielle.
Pour lutter contre la glycémie dans le diabète de type 1, la dose d'insuline est ajustée ; dans le diabète de type 2, une insulinothérapie est prescrite.
Si les ulcères du pied diabétique ont envahi les vaisseaux sanguins ou les os, une intervention chirurgicale est prescrite. Les méthodes chirurgicales sont les suivantes :
- Angioplastie. Le chirurgien rétablit la circulation sanguine grâce à une angioplastie. Le flux sanguin à travers la ponction de l'artère est rétabli. Cela permet d'épargner le membre et de supprimer les zones gangreneuses touchées.
- Nécrectomie. Si la zone de tissus mourants ne mesure que quelques centimètres, le médecin retirera les zones touchées, y compris les tissus sains.
- Endartériectomie. Chirurgie visant à retirer un caillot sanguin d’une artère et à rétablir un flux sanguin normal dans l’artère. Le chirurgien enlève le matériau bloquant de l’intérieur de l’artère ainsi que toute plaque athéroscléreuse.
- Shuntage autoveineux. Le chirurgien crée une ligne sanguine tubulaire supplémentaire pour permettre la circulation du sang vers le pied.
- Stenting des artères des jambes. Si l'échographie montre une adhérence des parois des vaisseaux, le médecin installe des réseaux spéciaux dans l'artère du pied, qui élargissent la lumière des veines.
Recommandations pour les patients
Le traitement n’est efficace que si le diabète se stabilise et si la glycémie est maintenue.
Pour normaliser le taux de sucre, il est important de suivre un régime. Vous devez renoncer aux glucides rapides et augmenter la consommation d’aliments à base de plantes. Le sucre est remplacé par le fructose.
Les soins du pied diabétique pour le diabète sucré se résument aux éléments suivants :
- Hydratation quotidienne de la peau du pied pour éviter les gerçures.
- Porter des chaussures à semelles orthopédiques. Les chaussures doivent avoir une semelle rigide et rigide, une semelle intérieure souple d'un pouce de long et un bord avant biseauté du talon. Si vous avez les membres gonflés, il est conseillé de choisir des chaussures à lacets pour ajuster la largeur. Il n'est pas recommandé de porter les mêmes chaussures. Les semelles intérieures doivent être changées tous les deux jours et les chaussures elles-mêmes doivent être aérées.
- Une pédicure soignée. Il ne faut pas couper les ongles à la racine, mais reculer de quelques millimètres. Complétez les démarches en déposant.
Si vous êtes malade, il est interdit :
- Marchez pieds nus même lorsque les blessures sont guéries. Vous devez porter des chaussettes et des collants en tissus naturels, sélectionnés en fonction de la taille. Vous ne devez pas exercer de pression sur les membres.
- Faites une longue promenade dans le froid. Le froid provoque une vasoconstriction et une mauvaise nutrition des membres.
- Frottez et vaporisez vos pieds, utilisez un coussin chauffant pour vous réchauffer.
- Couvrez les plaies avec un pansement.
la prévention
Lors du diagnostic du diabète sucré, une attention particulière doit être accordée à la prévention du syndrome.
Parce que lorsque la sensibilité des pieds diminue, vous devez examiner les pieds quotidiennement et traiter soigneusement les zones blessées avec des antiseptiques et des émollients pour éviter le développement d'un processus infectieux.
Il est important de surveiller l’hygiène des pieds pour éviter l’apparition de callosités, fissures, écorchures et plaques cutanées sèches.
Choisissez des chaussures avec une forme confortable qui ne restreint pas vos pieds.























