Le diabète de type 1, également appelé diabète sucré insulino-dépendant (IDDM) ou diabète juvénile, survient lorsque le pancréas ne produit pas suffisamment d'insuline parce que les cellules qui produisent l'insuline sont détruites par le système immunitaire.
Sans insuline, le sucre ne peut pas pénétrer dans les cellules. Cela le fait rester dans le sang, entraînant une hyperglycémie – une augmentation du taux de sucre dans le sang. Le type 1 est plus fréquent chez les enfants et les jeunes adultes.
On suppose désormais que le diabète se développe progressivement sur plusieurs mois, voire plusieurs années. Au fil du temps, le système immunitaire détruit de plus en plus de cellules productrices d’insuline (bêta) dans le pancréas jusqu’à ce qu’un diagnostic de diabète de type 1 soit posé.
Qui développe le diabète de type 1?
Le diabète de type 1 est plus fréquent chez les enfants et les jeunes adultes, bien que la maladie puisse survenir à tout âge. Selon des données récentes, près de la moitié des personnes qui développent ce type de diabète sont diagnostiquées après l’âge de 30 ans.
Le diabète de type 1 représente environ 5 à 10 % de tous les cas de diabète diagnostiqués.
Quelles sont les causes du diabète de type 1?
La cause du diabète de type 1 n’est pas claire, mais les éléments suivants sont connus avec certitude :
- La destruction des cellules bêta qui produisent l'insuline est due à des dommages au système immunitaire.
- Il existe des raisons qui incitent le système immunitaire à attaquer les cellules bêta.
- Il existe des gènes qui augmentent le risque de développer un diabète de type 1, mais ce ne sont pas les seuls facteurs en jeu.
- Aucun déclencheur prouvé n'a été trouvé dans l'environnement, mais les scientifiques soupçonnent qu'il pourrait s'agir d'infections virales et de certaines molécules présentes dans l'environnement et dans les aliments.
Facteurs de risque de développer un diabète de type 1
Toute combinaison des facteurs suivants peut augmenter votre risque de développer un diabète de type 1 :
- Auto-immunité. Normalement, le système immunitaire nous protège des maladies, mais dans le diabète de type 1, il cible les cellules du pancréas qui produisent l'insuline (cellules bêta). Si vous souffrez d’un type de maladie auto-immune, votre risque de développer un diabète augmente. La présence d'anticorps contre le diabète peut être testée. L'un d'eux s'appelle GAD65. Mesurer tôt la maladie peut aider à déterminer si vous souffrez de diabète de type 1 et à le différencier du diabète de type 2.
- Les gènes.Les personnes atteintes de diabète de type 1 sont plus susceptibles d’hériter de gènes qui les exposent à un risque. Plus de 50 gènes susceptibles d’augmenter le risque de développer un diabète de type 1 ont été identifiés. Mais les gènes ne sont qu’une partie de la cause ; en fait, environ 90 % des personnes atteintes de diabète de type 1 n’ont aucun antécédent familial de la maladie. Bien que d'autres membres de la famille puissent avoir les mêmes gènes « à risque », le risque global de diabète de type 1 chez plusieurs membres de la famille est généralement faible.
D'autres facteurs de risque possibles comprennent :
- Exposition à certains virus, tels que le virus Epstein-Barr, le virus Coxsackie et d'autres entérovirus, ainsi que le virus des oreillons.
- Exposition précoce au lait de vache.
- Infections des voies respiratoires supérieures au début de la vie.
Symptômes du diabète de type 1
Lorsque le taux de sucre dans le sang devient trop élevé, le corps fait tout son possible pour éliminer le glucose du sang.
Les symptômes du diabète de type 1 peuvent inclure n’importe quelle combinaison des conditions suivantes :
- Urination fréquente.
- Soif accrue.
- Augmentation de l'appétit.
- perte de poids.
- Fatigue.
- Vision floue.
- Nausées, vomissements, douleurs abdominales.
Symptômes classiques : soif extrême, faim constante, mictions fréquentes (même la nuit).
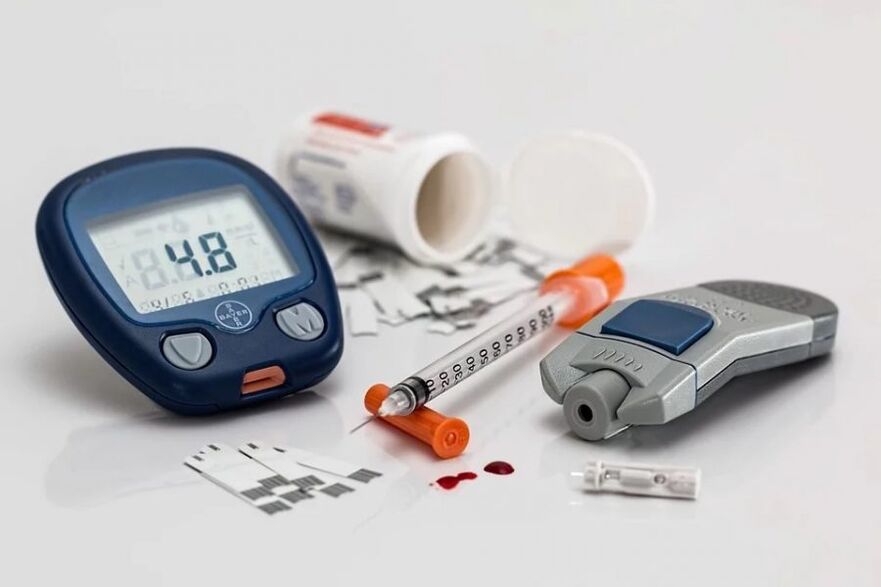
Traitement du diabète de type 1
L’objectif du traitement est de maintenir une glycémie aussi normale que possible. Le traitement principal du diabète de type 1 consiste en des injections d’insuline, car le corps lui-même ne produit pas suffisamment d’insuline pour le fonctionnement normal des cellules.
Composantes du traitement du diabète :
- L'insulinothérapie.
- Surveillance de la glycémie.
- Planification des repas.
- Activité physique.
- Dépistage et traitement des complications.
La période de lune de miel est temporaire
Les personnes atteintes de diabète de type 1 (et beaucoup de personnes atteintes de diabète de type 2) ont besoin d’insuline pour le reste de leur vie. Cependant, dans la pratique médicale, il existe des cas appelés période de lune de miel, qui surviennent peu de temps après le diagnostic du diabète. Une fois qu’une personne commence à recevoir des injections d’insuline, le foie cesse de produire du sucre et une certaine quantité d’insuline est encore produite dans les cellules bêta restantes.
Le besoin d’insuline diminue et la glycémie revient à des valeurs proches de la normale. Parfois, les gens pensent qu’ils ne souffrent pas de diabète, mais ce n’est pas le cas. Cette période peut durer de plusieurs semaines à plusieurs années, mais après la fin de la période de « lune de miel », le corps a encore besoin de plus d'insuline.
Médicaments : qu’est-ce que l’insuline? Bases du traitement à l'insuline
L'insuline est une hormone qui permet au sucre ou au glucose de pénétrer dans les cellules du corps pour produire de l'énergie.
Toutes les personnes atteintes de diabète de type 1 (et de nombreuses personnes atteintes de diabète de type 2) doivent prendre de l'insuline quotidiennement. L’objectif général du traitement par l’insuline et d’autres médicaments contre le diabète est d’obtenir la meilleure adéquation possible entre la quantité d’insuline administrée et les besoins individuels en insuline pendant la journée et la nuit. De cette façon, la glycémie peut rester aussi normale que possible. Cela permet d’éviter les problèmes liés au diabète à court et à long terme.
Les plans de traitement sont basés sur le schéma de sécrétion d'insuline par le pancréas tout au long de la journée chez les personnes non diabétiques. Cela implique d'assurer des niveaux d'insuline « de fond » relativement stables (pour contrôler la glycémie entre les repas et la nuit), ainsi que d'utiliser de l'insuline à action rapide (ou à action brève) pour gérer l'augmentation rapide du sucre pendant les repas.
Les types d'insuline utilisés et la quantité varient en fonction de votre plan de traitement du diabète. Certaines thérapies impliquent deux injections par jour, d'autres impliquent quelques injections supplémentaires ou l'utilisation d'une pompe à insuline pour contrôler la glycémie.
Types d'insuline
Il existe différents types d'insuline. Ils diffèrent les uns des autres par les indicateurs suivants :
- quand ils commencent à travailler ;
- lorsque l’effet hypoglycémiant maximal se produit ;
- Combien de temps dure l'effet?
Gardez à l’esprit que le délai réel jusqu’à l’effet maximal et la durée d’action varient non seulement d’une personne à l’autre, mais même d’un jour à l’autre, car l’interaction et la réponse du corps à l’insuline peuvent changer. Il est donc important de vérifier régulièrement votre glycémie.

Insuline à action rapide
- Quand il commence à agir : 10-15 minutes.
- Lorsque l’effet maximum se produit : 30 à 90 minutes.
- Durée d'action : 4 heures.
- Comment ça marche : Analogue à l’insuline humaine. Utilisé pour aider l'organisme à faire face au glucose consommé pendant les repas. Pour de meilleurs résultats, utilisez-le quelques minutes avant ou juste avant les repas. Transparent, peut être mélangé dans une seringue avec de l'insuline d'action moyenne.
| Type d'insuline | Groupe clinique et pharmacologique | Substance active | Début de l'action | Action la plus élevée | Durée de l'action |
|---|---|---|---|---|---|
| agir rapidement | Analogue de l'insuline humaine | Insuline lispro | de 0 à 15 minutes | 30 à 70 minutes | 2-4 heures |
| agir rapidement | Analogue de l'insuline humaine | Insuline asparte | 10 minutes | 40 minutes | jusqu'à 4 heures (en moyenne 3) |
| agir rapidement | Analogue de l'insuline humaine | Insuline glulisine | de 0 à 10 minutes | 55 minutes | 3 heures |
Insuline à courte durée d'action
- Quand il commence à agir : 30 à 60 minutes.
- Lorsque l'effet maximum se produit : 2 à 4 heures.
- Durée : 6 à 9 heures.
- Comment ça marche : Aide l’organisme à gérer le glucose, qui est absorbé par les aliments mais dure plus longtemps que l’insuline à action rapide. Utiliser 30 minutes avant les repas. Transparent, peut être mélangé avec de l'insuline d'action moyenne dans une seringue.
Toutes les insulines à action rapide sont des insulines solubles obtenues par génie génétique.
Insuline à action moyenne
- Quand il commence à fonctionner : 1 à 4 heures.
- Lorsque l'effet maximum se produit : 3 à 14 heures.
- Durée d'action : 10-24 heures.
- Comment ça marche : Utilisé pour contrôler les niveaux de glucose la nuit et entre les repas. Trouble, peut être mélangé avec de l'insuline à action rapide et à action brève dans une seringue.
Toutes les insulines à action moyenne sont des insulines isophanes et sont obtenues par génie génétique.
Il convient de noter que tous ces types d’insuline peuvent être mélangés, mais ne sont pas recommandés car l’erreur de dosage augmente. Lorsqu’une association est utilisée, l’insuline à action plus courte est toujours prise en premier et l’injection est effectuée immédiatement après le mélange.
Insuline à action prolongée
- Quand il commence à agir : 1 à 2 heures.
- Quand cela fonctionne le plus intensément : cela n’atteint pas de maximum, il n’y a pas de point culminant.
- Durée d'action : 18-24 heures.
- Comment ça marche : Utilisé pour contrôler les niveaux de glucose entre les repas et la nuit. Transparent, incolore, non miscible avec d'autres insulines.
Le plus couramment utilisé:
| Type d'insuline | Groupe clinique et pharmacologique | Substance active | Début de l'action | Impact maximal | Une longueur de temps |
|---|---|---|---|---|---|
| Temps d'action long | Analogue de l'insuline humaine | Insuline glargine | après 1 heure | Le pic n'est pas exprimé | 24 heures (en moyenne)
29 heures (maximum) |
| Temps d'action long | Analogue de l'insuline humaine | Insuline détémir | dans environ 1 heure | Le pic n'est pas exprimé. Effet maximum de 3-4 à 14 heures. |
jusqu'à 24 heures (selon la dose) |
Insuline glargine.L'administration a lieu une fois par jour à tout moment, mais à la même heure chaque jour. Approuvé pour une utilisation chez les enfants de plus de 2 ans (aucune donnée de sécurité clinique n'est disponible avant cet âge). En cas de changement de poids ou de mode de vie (changement de régime alimentaire, type d'activité physique, changement par rapport à d'autres types d'insuline), un ajustement de la dose est nécessaire.
Il est utilisé pour traiter tout type de diabète (y compris le diabète de type 2, en association ou en monothérapie). Ne convient pas au traitement de l'acidocétose (car les effets sont durables).
Insuline détémir.Il est administré 1 à 2 fois par jour. Si une double dose est nécessaire, utiliser à 12 heures d'intervalle. Chez les personnes âgées présentant une insuffisance hépatique ou rénale ou une activité physique accrue, un ajustement de la dose et une surveillance attentive de la glycémie sont nécessaires. Pour le traitement du diabète insulino-dépendant chez l'adulte et l'enfant de plus de 6 ans.
Conseils d'utilisation de l'insuline
Avant d'injecter de l'insuline, vérifiez toujours le flacon pour vous assurer que vous injectez le bon type d'insuline et que la date de péremption n'est pas dépassée. Vous devez également vérifier le flacon pour déceler tout changement dans le niveau d'insuline. Par exemple, n'utilisez pas d'insuline contenant des particules ou des cristaux.
Voici quelques recommandations pour la conservation de l'insuline dans des flacons (les instructions du fabricant pour la conservation des stylos à insuline varient, veuillez vérifier avant utilisation) :
- Les flacons d’insuline non utilisés doivent être conservés au réfrigérateur. Jetez l’insuline congelée ou périmée.
- Les bouteilles d'insuline finies peuvent être réfrigérées ou conservées à température ambiante.
- Attention à ne pas surchauffer la bouteille. Ne le laissez pas à la lumière directe du soleil ou dans la voiture par une journée ensoleillée ou chaude. Lorsque vous voyagez ou lors d'activités de plein air, conservez l'insuline comme une denrée périssable (mais ne la congelez pas).
- Selon le type d'insuline, les flacons ouverts doivent être jetés après 4 à 6 semaines (voir instructions du fabricant), que l'insuline soit épuisée ou non.
Administration d'insuline
Lorsqu'elle est prise par voie orale, l'insuline est détruite par l'action de l'acide chlorhydrique gastrique et des enzymes des sucs gastriques et intestinaux, elle n'est donc pas produite sous forme de comprimés. Actuellement, la seule façon d’introduire l’insuline dans l’organisme est par injection ou à l’aide d’une pompe à insuline.
L'insuline est administrée par voie sous-cutanée et ne peut être injectée dans les muscles ni directement dans le sang. Après l'injection, le site d'injection ne doit pas être massé ; Il faut veiller à ce qu'il ne pénètre pas dans un vaisseau sanguin.
L'absorption de l'insuline varie en fonction de la partie du corps dans laquelle elle est injectée. La peau abdominale absorbe l'insuline le plus rapidement, c'est pourquoi la plupart des diabétiques l'injectent dans la région abdominale. Autres emplacements d'injection de l'insuline : épaule, cuisse, fesses et zone d'injection doivent être alternés (changement mensuel).
L'insuline peut être administrée à l'aide d'une seringue à insuline, d'un stylo à insuline à aiguille fine ou d'une pompe à insuline. Chaque méthode est sélectionnée dans un but spécifique et est basée sur les besoins de l'individu.
La large gamme de dispositifs d’injection disponibles aujourd’hui rend l’injection d’insuline beaucoup plus facile que la plupart des gens ne le pensent.
Seringues à insuline
Actuellement, les injections d’insuline constituent la méthode d’administration d’insuline la plus courante. Ils sont conçus pour une injection confortable et indolore.
La seringue à insuline a une taille d'aiguille spéciale pour garantir une administration sous-cutanée stricte. Les corps de seringues sont marqués en ml et en unités.
Pour éviter un sous-dosage ou un surdosage, il est important de savoir mesurer sa dose d'insuline dans l'appareil. Un endocrinologue vous aidera.
Les seringues doivent être utilisées une seule fois puis jetées.
Stylos seringues à insuline
Pour de nombreux diabétiques, les stylos sont plus faciles et plus pratiques à utiliser que les seringues. Si vous avez des problèmes de vision ou si vous souffrez d’arthrite qui rend difficile le mouvement de vos articulations, il est préférable d’utiliser un stylo à insuline.
Les appareils sont disponibles en différentes formes et tailles et sont faciles à transporter. Une cartouche d'insuline (3 ml contenant 300 unités d'insuline) est insérée dans l'appareil, puis la dose d'insuline requise est réglée pour toutes les injections jusqu'à épuisement (ce qui est pratique car on n'est pas obligé de doser à chaque fois, surtout chez l'homme). ). en cas de mauvaise vue ou de perte de temps lorsqu'une injection urgente est nécessaire).
L'insuline est injectée sur simple pression d'un bouton. Si la cartouche est vide, elle doit être remplacée. Certains stylos sont préremplis d'insuline et l'ensemble du dispositif est destiné à un usage unique.
Pompe à insuline
Une pompe à insuline est un appareil permettant une administration continue d'insuline. On pense que c’est le moyen le plus pratique d’administrer l’insuline et qu’il vous permet de contrôler votre taux de sucre le plus efficacement possible. Avantages :
- imite le travail du pancréas;
- La livraison des doses d'insuline spécifiques spécifiées dans les paramètres est garantie 24 heures sur 24 ;
- l'introduction est contrôlée non pas par une personne mais par un microprocesseur ;
- la dose est ajustée en tenant compte de la prise alimentaire et de l'activité physique ;
Les microdoses sont administrées en continu sans pic ni diminution d'effet prononcé, évitant ainsi l'hypo et l'hyperglycémie.
Que peut-il arriver si le diabète n’est pas maîtrisé?
Trop ou pas assez de sucre dans le sang peut entraîner de graves complications nécessitant un traitement d’urgence. Ceux-ci inclus:
- hypoglycémie,
- hyperglycémie,
- acidocétose diabétique.
Hypoglycémiese produit lorsqu’il n’y a pas suffisamment de glucose ou de sucre dans le sang. Les symptômes surviennent généralement lorsque la glycémie est inférieure à 70 mg/dl. Ce nombre peut varier.
Les personnes souffrant d’hypoglycémie légère peuvent présenter les premiers symptômes suivants :
- Faim;
- secouer ou secouer;
- Transpirer;
- peau pâle (surtout sur le visage) ;
- rythme cardiaque rapide ou irrégulier ;
- vertiges et faiblesse;
- Vision floue;
- Confusion.
L'hypoglycémie sévère peut inclure :
- faiblesse et fatigue;
- mauvaise concentration;
- irritabilité et nervosité;
- Confusion;
- comportements inappropriés et changements de personnalité ;
- picotements (paresthésies);
- Manque de coordination.
Si un diabétique ne fait rien, les événements suivants peuvent se produire :
- convulsions;
- Inconscience;
- Coma.
Une hypoglycémie grave peut mettre la vie en danger si le diabétique ne reconnaît pas tôt les signes avant-coureurs, ne consomme pas le sucre qu'il devrait toujours avoir avec lui et ne consulte pas un médecin. Si l’état s’aggrave, il met la vie en danger et peut entraîner la mort.
Il existe des cas légers (jusqu'à 8, 2 mmol/l), modérés (8, 3 à 11, 0 mmol/l) et sévères (plus de 11, 1 mmol/l).Hyperglycémie.
Caractéristiques principales:
- soif très forte;
- mictions très fréquentes;
- bouche sèche;
- respiration bruyante rare;
- Du brouillard dans les yeux.
Une augmentation de la glycémie supérieure à 15 mmol/L augmente le risque d'acidocétose ; si supérieur à 33, 3 mmol/l, il s'agit d'un syndrome hyperosmolaire non cétosique (coma hyperosmolaire). Ces conditions sont associées à une déshydratation sévère et à une perte de conscience, pouvant conduire au coma et à la mort.
Dès les premiers signes d’hyperglycémie, un diabétique doit mesurer sa glycémie et s’injecter de l’insuline. Si la situation s'aggrave, vous devez appeler les secours.
Si le diabète n'est pas contrôlé à long terme, il peut augmenter le risque de développer une maladie cardiaque, ainsi qu'un accident vasculaire cérébral, une maladie rénale (néphropathie diabétique), des problèmes de vision (rétinopathie diabétique et cécité) et des lésions du système nerveux (neuropathie diabétique). .
Les enfants et adolescents diabétiques ne sont généralement pas concernés par ces complications car la maladie ne dure que quelques années. Mais ils peuvent également survenir chez des patients adultes diabétiques, surtout si le diabète n'est pas maîtrisé - ils ne suivent pas de régime, ne prennent pas d'insuline ni d'autres médicaments prescrits par un endocrinologue.
Les enfants diabétiques non traités qui ne peuvent pas contrôler leur glycémie peuvent avoir des problèmes de croissance et de développement et même un retard de puberté.
La seule façon d'éviter toutes les complications est de surveiller quotidiennement votre glycémie de manière indépendante, de suivre les recommandations d'un endocrinologue pour le traitement du diabète et de consulter régulièrement un endocrinologue, chaque année un cardiologue, un neurologue, un ophtalmologiste et d'autres spécialistes.























